News & Message
防治骨質疏鬆 避免老來骨折的第一步
「隔壁李太太在浴室稍微跌了一下,大腿骨竟然就斷了!」
「這麼嚴重?」
「對啊!現在躺在床上起不來,醫師說是因為她原本就有骨質疏鬆才會這樣。」
「蛤!骨質疏鬆這麼恐怖。我不知道有沒有骨質疏鬆,真應該檢查看看。」
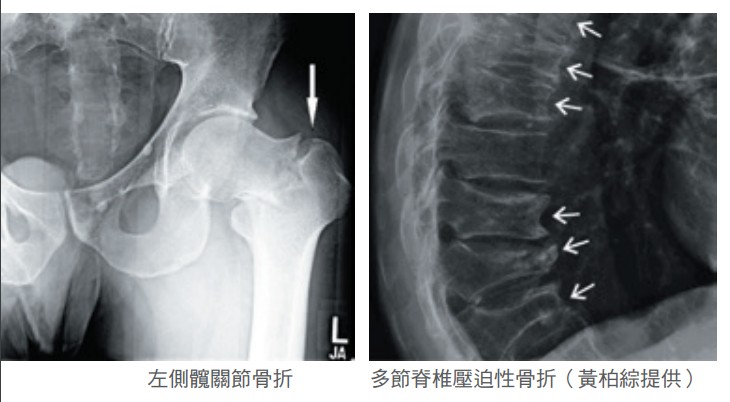
李太太經過骨科醫師檢查,X光顯示為股骨頸骨折,骨密度的T值為-3.0,確診為骨質疏鬆症。她做了髖關節置換手術,以及後續的復健與骨質疏鬆症藥物治療,如今終於可以自行走動了。
什麼是骨質疏鬆症?
世界衛生組織(WHO)於1994年公布成年人骨質疏鬆症的定義:「一種因骨量減少或骨密度降低而使骨骼微細結構發生破壞的疾病,惡化的結果將導致骨骼脆弱,並使骨折的危險性明顯增加。」簡單的講,骨質疏鬆是一種因骨骼強度減弱致使骨折風險升高的疾病。
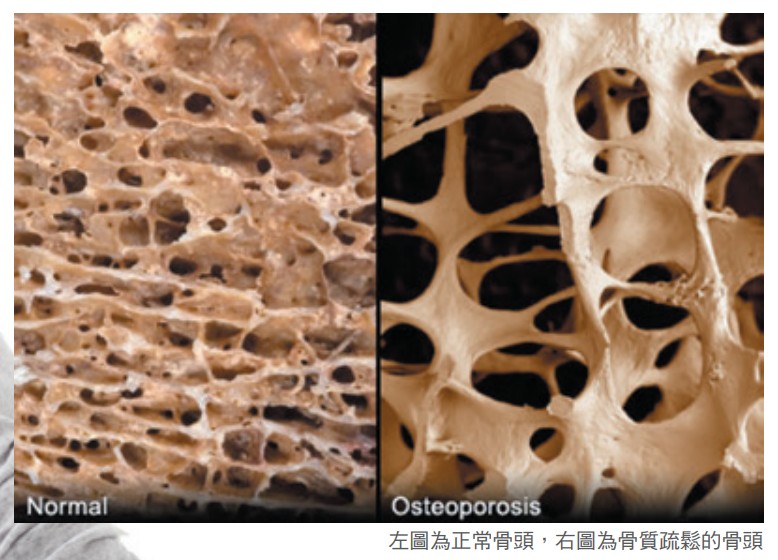
臺灣2005-2008年的國民營養調查報告,分析了1121人做骨質密度檢查的結果,發現50歲以上男女的骨質疏鬆症平均盛行率,分別為23.9%及38.3%;超過80歲的長者,更有接近5成的男性和超過9成的女性有骨質疏鬆症。並且,國人因骨質疏鬆造成骨折的發生率,在世界排名第9,亞洲排名第1。
人類的骨密度大約在30歲左右到達高峰,35歲以後,每年大約以0.5-1%的速度減少,停經後婦女的骨密度更會以每年減少 1-2%的速度下滑。因此,骨質疏鬆在停經後婦女有更高的盛行率,年紀越大,骨質疏鬆的風險越高。
骨質疏鬆會怎樣?
骨質疏鬆會增加骨折發生的機率,以髖骨骨折為例,根據統計,髖骨骨折1年後,約有20%的患者會死亡、30%行動不便、40%無法自行行走、80%無法獨立生活,除了生活品質下降,也造成家庭和社會極大的負擔。預防骨質疏鬆其實就是預防骨折,進而預防失能和死亡。
根據行政院經建會統計,臺灣65歲以上的人口,將會在2018年超過14%,正式進入高齡社會,並且很有可能在2026年超過20%,進入超高齡社會。屆時骨質疏鬆的盛行率將會更高,防治骨質疏鬆在臺灣絕對是一個重要的課題。
如何預防骨質疏鬆?
戒菸
許多研究都指出吸菸者的骨密度較低,骨折率也會提高。
飲酒量1天不可超過3個單位
長期每天攝取超過3個單位的酒精,會使骨密度降低。3個酒精單位大約為2罐多啤酒、300c.c.紅酒或3/4瓶含酒精的提神飲料。
攝取足夠的鈣和維生素D
一般認為補骨的營養成分就是鈣,其實除了鈣質以外,維生素D也非常重要。維生素D除了可以提高骨密度,還可以增加肌肉量和肌力,降低跌倒風險。美國骨質疏鬆症基金會和國際骨質疏鬆症基金會建議,50歲以上成人每日至少需攝取鈣1200毫克和維生素D3 800-1000IU(注意!鈣質攝取每日超過1500 毫克,不僅沒有額外好處,還會增加結石風險)。含鈣量高的食品以乳酪類最方便取得,其他還有豆類、深綠色蔬菜、芝麻、金針、海藻、海帶、香菇、小魚乾、髮菜等。 維生素D以深海魚和魚肝油含量最多,其他的食物來源有香菇、蛋、深色蔬菜等。
曬太陽
曬太陽能促進維生素D的合成。所需的日曬時間,因各地日曬強度不同而異,以臺中市來說,如果是大晴天正午的陽光,將臉和手臂露出,夏天每日需曬7-9分鐘,冬天需曬14-18分鐘;若是其他時間或是陰天的陽光,可能需要曬上更久的時間。
運動
運動有助於增加骨密度,是30歲前存骨本,30歲後保持骨密度的好方法。年輕人和停經前婦女,以重量訓練和負重有氧運動較為適合;年長者和停經後婦女,以有氧運動和一般阻抗運動、平衡運動較佳,例如太極拳、慢跑、游泳、球拍類運動。首要原則是按自己的身體狀況選擇適合的運動。
哪些人可能有骨質疏鬆?
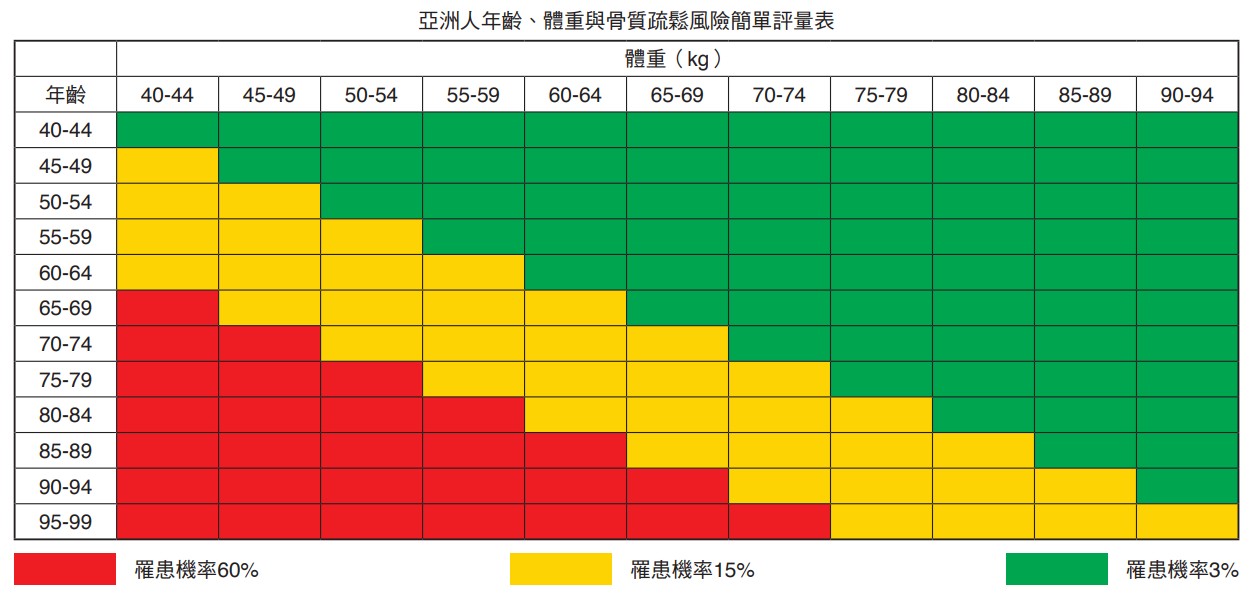
現在身高比年輕時的身高矮3公分以上
「老倒縮」絕對不是正常老化,大多為 脊椎的壓迫性骨折造成,若有此現象,應至門診評估是否骨質已疏鬆。
體重太輕
體重過輕是骨質疏鬆症的危險因子之一,尤其當身體質量指數(BMI)小於18.5 kg/m2,更要提高警覺。
牆壁與後腦杓的距離 (wall-occipital distance,簡稱WOD)
這其實就是檢查有無駝背,駝背很有可能是胸椎壓迫性骨折造成的。檢查方法為背部靠牆,此時的頭部理論上應該可以幾乎貼著牆,如果後腦杓與牆壁的距離超過3公分,就要強烈懷疑胸椎有壓迫性骨折;間距若超過6公分就幾乎可稱之為異常了。(圖二 A)
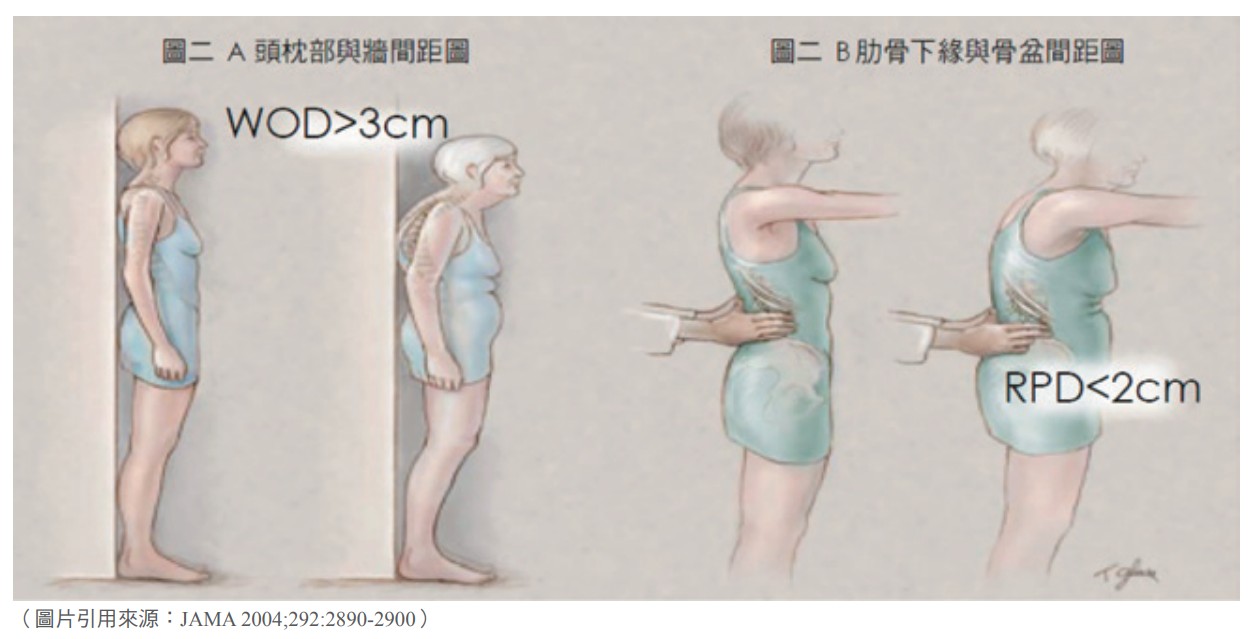
肋骨下緣與骨盆間距 (rib-pelvis distance,簡稱RPD)
這也是駝背的篩檢,方法為站立,兩手自然平舉,此時測量側面肋骨最下緣與骨盆上緣的垂直間距。正常人的間距應當有2-3指 幅寬或大於5公分,如果小於1指幅寬(2公 分),幾乎可以肯定脊椎異常。(圖二 B)
長期使用類固醇
研究顯示,使用類固醇6個月以上的病患,約有50%會罹患不同程度的骨質疏鬆症。需長期使用類固醇的病人,應由醫師評估骨 折風險與藥物介入時機。
如何診斷骨質疏鬆?
骨質疏鬆症的診斷,可以依據臨床病史證實為低創傷性骨折,或依據骨密度T值(Tscore)小於或等於-2.5來判定。骨密度的測定,以中軸型的雙能量X光吸收儀(DXA)為黃金標準,且應測量腰椎或兩側髖骨。至於定量超音波骨密度儀器(QUS),大多用來測量腳跟的骨密度,目前只適合用來篩檢,不能用來確定診斷骨質疏鬆。QUS如有異常,應以DXA來確定診斷。

當骨密度與20-29歲年輕同性比較所計算出的T值,大於或等於-1.0為正常骨量;當T值 介於-1.0及-2.5之間為骨質缺乏,亦稱為低骨量或低骨密;當T值等於或小於-2.5,即為骨質疏鬆症;當合併骨折時,稱為嚴重性的骨質疏鬆症。
此外,若有低創傷性骨折或任何一節脊椎椎體高度變形超過20%,即使骨密度T值大 於-2.5,亦為骨質疏鬆症。
既然DXA是診斷骨質疏鬆的重要工具,那麼哪些人應接受DXA的骨密度檢查呢?根據美國骨質疏鬆症基金會2008年的指引,以及2010年的國際臨床骨密學會(ISCD)亞太共識與2013年ISCD目前立場,建議如下:
● 65歲以上婦女,70歲以上男性
● 65歲以下且具有危險因子的停經婦女
● 即將停經並具有骨折高風險因子的婦女,如體重過輕、先前曾經骨折、服用高骨折風險 藥物
● 50-70歲並具有骨折高風險因子的男性
● 脆弱性骨折者(指在低衝擊力下就發生骨 折)
● 罹患可能導致低骨量或骨量流失的相關疾病者
● 所服用藥物和低骨量或骨量流失有相關者
● 任何被認為需用藥物治療骨質疏鬆症者
● 接受治療中而用以監測治療效果者
● 有骨密度流失證據而可能接受治療者
何時需要積極治療?
預防或治療骨質疏鬆症的最終目的,就是減少骨折發生以及骨折後臥床、感染、失去功能等一連串的問題,所以不能單純用骨密度來決定是否需要接受積極治療,而是應該評估骨鬆骨折的風險,再決定是否介入治療。
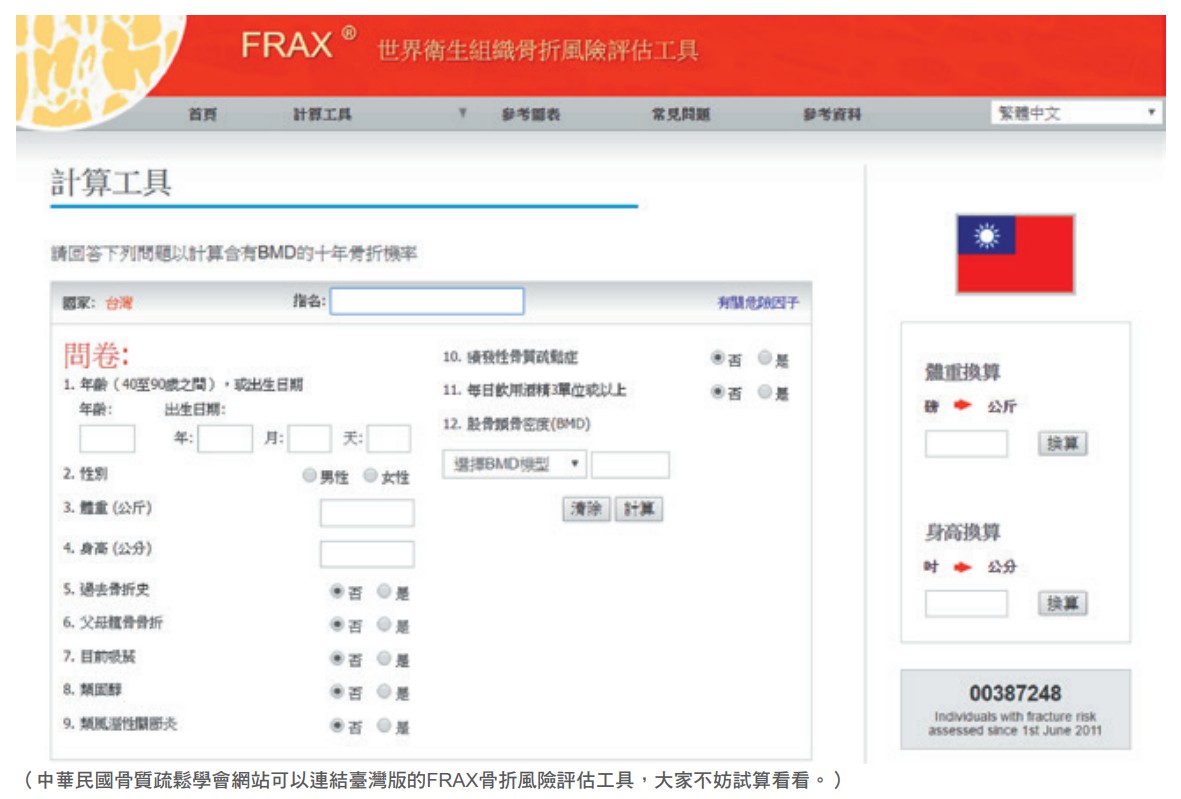
骨折風險評估工具(Fracture Risk Assessment Tool,簡稱FRAX)是由國際骨質疏鬆症基金會和世界衛生組織推動,估算每個人未來10年的骨質疏鬆症主要骨折風險率(包含脊椎骨折、前臂骨折、髖骨骨折或肱骨骨折)與髖骨骨折風險率,以提供預防和治療 上的參考。
經骨折風險評估表估算未來10年主要骨鬆性骨折的風險或髖骨骨折風險,若分別超過10%或1.5%,屬於中度骨折風險;超過20% 或3%,屬於高骨折風險,應考慮積極治療。
中華民國骨質疏鬆學會網站可以連結臺灣版的FRAX骨折風險評估工具
治療骨質疏鬆的藥物
治療骨質疏鬆的藥物分成幾類,最常見的是以破骨細胞抑制藥物為主的雙磷酸鹽類和RANKL單株抗體,另外還有雌激素、選擇性激素調節劑、造骨細胞刺激藥物、造骨刺激及破骨抑制藥物等。使用方式有每日口服、每日注射、每週口服1次、每3個月注射1 次、每半年注射1次、每年注射1次等多種選擇。醫師會依每位病患的個別狀況以及病患個別偏好,選擇適當的治療方式。
骨質疏鬆藥物的副作用並不常見,但仍要注意。以破骨細胞抑制劑長期治療骨質疏鬆症,極少數病人可能有在上、下顎骨產生骨髓炎及骨壞死的風險,因此必須注重口腔衛生,避免牙科侵入性手術,如需手術,建議停藥3個月再進行。還有極少數病人可能在大腿骨等不常骨折的位置發生骨折,稱作非典型股骨骨折。
必須提醒大家的是,雙磷酸鹽使用5年之後,應重新評估骨折風險,考慮停藥或換用其他藥物,例如雌激素、RANKL抗體等。完全停止治療後,骨量會有快速流失的情形,使前面的治療成果消失殆盡,所以就像其他慢性病的治療一樣,停經後骨鬆及老年性骨鬆,應考慮終身性的執行治療,以降低骨折風險。
了解風險才能防微杜漸
即將邁入高齡社會的臺灣,骨質疏鬆症的盛行率逐年上升,造成骨折發生率不斷增加,髖骨骨折和脊椎骨骨折導致的臥床、感染、失能等問題,不但大大降低病患的生活品質和提高死亡率,也帶給家庭和社會極大的負擔,因此認識及預防骨質疏鬆症這個沈默的殺手,實刻不容緩。
大家也別忘了預防骨質疏鬆症的最終目的是預防骨折,因此除了積極防治骨質疏鬆以外,增加肌耐力和改善居家環境,也能降低跌倒風險,進而預防骨折。
你有骨質疏鬆症嗎?你是骨質疏鬆症的高危險群嗎?建議你做簡單的自我檢測,或是諮詢家庭醫師、骨科醫師。請記得,運動、曬太陽、補充足夠的鈣和維生素D,是預防骨質疏鬆症和儲存骨本的不二法門!
資料來源 : 中國醫訊第161期